Prévalence
· La prévalence des problèmes de santé mentale chez les enfants et les adolescents est similaire dans de nombreux pays occidentaux (714–20%).
· 750% de ceux qui satisfont aux exigences des symptômes pour un diagnostic souffrent également d'une déficience fonctionnelle importante.
· En conséquence, à tout moment, environ 10% des enfants et des adolescents souffrent d'un trouble de santé mentale cliniquement significatif pouvant être diagnostiqué (sur la base des critères diagnostiques de la CIM-10).
· Les troubles mentaux sont plus fréquents chez les garçons que chez les filles (11% contre 8%) et chez les adolescents par rapport aux préadolescents de 5 à 10 ans — 10% garçons, 6% filles; 11-15 ans - 13% garçons, 10% filles).
· <20% des enfants ayant des problèmes de santé mentale reçoivent en fait des soins spécialisés et la plupart ne sont pas diagnostiqués.
· En appliquant la méthodologie de l'année de vie ajustée en fonction de l'incapacité (DALY), le fardeau des affections neuropsychiatriques affectant les enfants devrait doubler d'ici 2020. 2 Le chirurgien général américain de l'époque, David Satcher, a résumé en 2001, «le fardeau de la souffrance subie par les enfants ayant des besoins de santé mentale et leurs familles ont créé une crise sanitaire dans ce pays ».
· N'importe qui peut souffrir d'un problème de santé mentale. Cependant, les personnes issues de milieux défavorisés ou abusifs, de familles défavorisées sur le plan financier ou en difficulté émotionnelle sont plus souvent victimes de troubles de la santé mentale. Les familles monoparentales et les membres de groupes ethniques minoritaires sont surreprésentés. Ces groupes peuvent également rencontrer des obstacles spécifiques à l'accès aux services de santé mentale pour enfants et adolescents qui sont principalement dispensés en clinique ou en hôpital.
Comorbidité et causalité
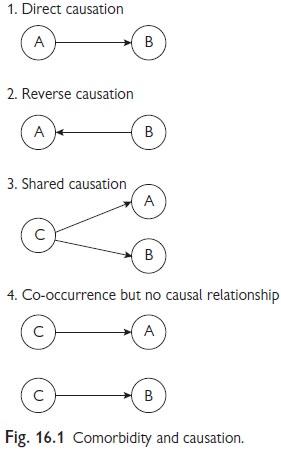
L'étiologie des problèmes de santé mentale les plus courants est mal comprise. Dans la plupart des cas, il semble y avoir une interaction entre les gènes et l'environnement avec des voies polygéniques, de multiples facteurs de risque environnementaux potentiels et des interactions et associations complexes entre les gènes et l'environnement (Fig. 16.1). En conséquence, la relation simple illustrée par l'exemple 1 est rare. L'exemple 1 nous rappelle cependant qu'une condition peut évoluer vers une autre, par exemple la progression d'un trouble oppositionnel avec provocation vers un trouble des conduites. Causalité inverse est également possible , par exemple blessure à la tête causée par des comportements impulsifs de prise de risque s pour le TDAH. Il est également le cas que la condition de présentation, par exemple la dépression, peut être saux luttes antérieures avec un trouble de l'alimentation (exemple 2). La cooccurrence de troubles est courante dans la santé mentale des enfants et des adolescents. Les troubles A et B des exemples 3 et 4 ci-dessus sont comorbides. Un exemple de 3 est l'abus sexuel agissant comme un facteur de risque non spécifique pour la consommation ultérieure de drogues et d'alcool et l'automutilation délibérée. Dans l'exemple 4, les deux conditions peuvent coexister, mais n'ont aucun rapport étiologique. D'autres relations potentielles entre A et B sont possibles et, en fait, la plupart des cas seront beaucoup plus complexes que ceux décrits ici.
Conseils pour communiquer avec les enfants
· L'anxiété des enfants est souvent diminuée s'ils sont d'abord interviewés avec un adulte en qui ils ont confiance.
· Supposez que les enfants ne comprennent pas pleinement pourquoi ils sont vus.
· Les enfants pensent souvent qu'ils sont «en difficulté».
· Souvent, les enfants assimilent les médecins à une maladie physique, souvent avec des procédures douloureuses telles que des injections. Ils ont rarement rencontré un «médecin parlant».
· Soyez prêt à voir un enfant plusieurs fois pour gagner en confiance et en relations.
· Apprenez et / ou pratiquez une communication adaptée aux enfants, c'est-à-dire dessiner, colorier, raconter des histoires, faire semblant, construire, fabriquer, explorer, apprécier de grands contes, parler de la télévision actuelle, de la technologie, des livres. Ne reprenez pas le jeu; suivre l'exemple de l'enfant et se comporter toujours comme
un adulte sensé.
· Pratiquez un langage adapté à votre âge.
· Ne pas saper les efforts des parents en paraissant trop compétents.
Conseils pour communiquer avec les adolescents
· Ne présumez pas qu'ils ont choisi d'être là.
· Comprenez qu'ils peuvent être ambivalents quant au fait de reconnaître qu'ils ont un problème, de le gérer ou de le nier. Ils peuvent vous considérer comme une source d'aide ou comme une menace - ou les deux.
· Discutez du contexte de votre conversation - pourquoi vous rencontrez-vous?
· Discutez de ce que vous ferez avec ce qu'il / elle vous dit (la confidentialité et ses limites peuvent être cruciales).
· Il peut être utile de poser d'abord des questions sur les zones neutres.
· Soyez prêt à poser des questions fermées en acceptant une réponse par oui ou par non.
· Parlez clairement. Évitez de parler comme un adulte qui se fait passer pour un adolescent.
· Transmettez votre désir de comprendre en vérifiant si vous faites les choses correctement. «J'entends que si quelque chose ne change pas assez rapidement, vous ne pourrez plus aller à l'école. Ai-je raison?
· Demandez à l'adolescent ce qu'il aimerait qu'il se passe, mais comme ci-dessus, acceptez qu'il peut avoir des sentiments mitigés.
· Soyez patient. À moins qu'il ne s'agisse d'une situation aiguë, envisagez de poursuivre votre évaluation sur plus d'une session.
Voyez l'adolescent seul ainsi qu'avec ses parents.
Poser les questions difficiles
À propos des abus sexuels
Les abus sexuels et autres formes d'abus sont des facteurs de vulnérabilité communs spécifiques et non spécifiques à une mauvaise santé mentale et doivent être exclus en tant que facteurs étiologiques. La tâche du clinicien est de trouver une approche pour poser des questions sur la maltraitance avec laquelle il est à l'aise et avec lequel l'enfant semble être à l'aise. Une approche est un ensemble hiérarchique de questions.
· Commentaire d'introduction: "Je pose ces questions à tous les enfants que je vois."
· Demandez à l'enfant de répondre à une déclaration large et non dirigeante: «Certains enfants me disent qu'il leur est arrivé quelque chose qu'ils auraient souhaité ne jamais se produire. La réponse de l'enfant peut être une affirmation verbale ou non verbale, un déni ou un air perplexe; ils peuvent ne pas comprendre du tout la question.
· Posez des questions plus spécifiques: «Certaines choses sont faites par d'autres personnes. . ». ou '. . . sont touchés dans des endroits où ils auraient souhaité ne pas avoir été touchés.
· Posez des questions très spécifiques: «Certaines personnes sont touchées dans des endroits comme leurs parties intimes / vagin / pénis (la langue dépend de l'âge, peut également montrer ou dessiner une image), cela vous est-il arrivé?
Une affirmation partielle ou des indices non verbaux suggérant un abus éventuel devraient être suivis lors des rendez-vous ultérieurs. Une mise en garde est qu'il existe des différences entre un entretien purement médico-légal et un entretien clinique. Dans les deux contextes ouverts, les questions non suggestives sont préférables. Les protocoles locaux guideront également les évaluations.
À propos des idées et des intentions suicidaires
Les cliniciens doivent poser des questions sur les pensées suicidaires, en particulier chez les adolescents présentant des caractéristiques dépressives. Demander ne crée ni ne favorise la pensée suicidaire. Encore une fois, une approche hiérarchique est utilisée efficacement par de nombreux cliniciens.
· Commentaire d'introduction: "Je pose ces questions à tous ceux que je vois."
· Demandez à l'adolescent de répondre à une déclaration générale: «Certains jeunes me disent qu'ils pensent que la vie ne vaut plus la peine d'être vécue. Recherchez à nouveau les réponses qui peuvent être une affirmation verbale ou non verbale ou un déni.
· Posez des questions plus spécifiques: «Avez-vous réfléchi à ce que ce serait de ne pas être en vie» ou «Certaines personnes pensent qu'il vaudrait mieux être mort».
· Demandez très précisément de clarifier les risques et l'étendue de la planification: «Avez-vous pensé à vous suicider?»; «Avez-vous déjà fait un plan pour vous suicider? «Avez-vous déjà perdu le contrôle et commencé votre plan?
Comme ci-dessus, une affirmation partielle ou des indices non verbaux suggérant un abus éventuel devraient être suivis lors des rendez-vous ultérieurs.