La voie intramusculaire permet une absorption rapide des médicaments dans la circulation. L'utilisation de la technique d'injection correcte et la sélection du bon site minimisent le risque de complications. Ceci est la partie 1 d'une série en deux parties sur les techniques d'injection. La partie 2 couvre la voie sous-cutanée
introduction
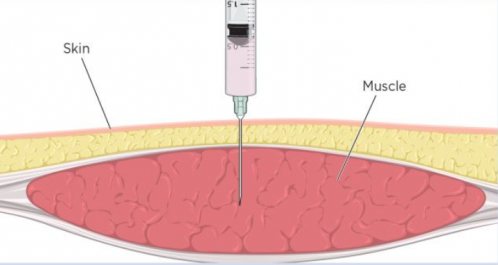
Les médicaments administrés par voie intramusculaire (IM) sont déposés dans le tissu musculaire vasculaire, ce qui permet une absorption rapide dans la circulation
Les complications d'une injection IM mal réalisée comprennent:
- Douleur - des stratégies pour réduire ce phénomène sont décrites dans l'encadré 1;
- Saignement;
- Formation d'abcès;
- Cellulite;
- Fibrose musculaire;
- Blessures aux nerfs et aux vaisseaux sanguins (Small, 2004);
- Accès intraveineux (IV) par inadvertance.
Ces complications peuvent être évitées si le site d'injection est identifié avec précision et si une technique expérimentée fondée sur des preuves est utilisée (Greenway, 2014).
. Comment réduire la douleur causée par la technique d'injection
- Utilisez la bonne technique
- Faites pivoter le site d'injection pour éviter les indurations ou les abcès
- Expliquer les avantages de l'injection au patient
- Positionnez le patient de manière à ce que les muscles soient détendus
- Utilisez la distraction
- Insérez et retirez l'aiguille en douceur et rapidement
- Tenez la seringue fermement pendant la procédure
- Injectez le médicament lentement mais doucement
Base de preuves
La procédure d'injection IM a été largement discutée dans la littérature, mais on craint que les infirmières pratiquent encore des pratiques obsolètes et rituelles liées à la sélection du site, à l'aspiration à nouveau sur la seringue (Greenway, 2014) et au nettoyage de la peau.
Sélection du site
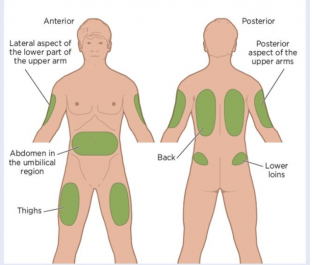
Quatre sites musculaires sont recommandés pour l'administration IM
- Vastus lateralis;
- Rectus femoris
- Deltoïde;
- Ventrogluteal.
Traditionnellement, le muscle dorsoglutal (DG) était utilisé pour les injections IM, mais ce muscle est à proximité immédiate d'un vaisseau sanguin et de nerfs majeurs, la lésion du nerf sciatique étant une complication reconnue . De plus, l'absorption du médicament par le muscle DG peut être plus lente que sur d'autres sites, ce qui peut entraîner une accumulation de médicaments dans les tissus et un risque de surdosage De nombreux patients trouvent que l'utilisation du site DG est intrusive et sont réticents à se déshabiller pour donner accès à la zone concernée. Pour ces raisons, le muscle DG n'est plus recommandé pour les injections IM - malgré cela, de nombreuses infirmières continuent de l'utiliser
Aiguilles
Des aiguilles de sécurité doivent être utilisées pour les injections IM afin de réduire le risque de blessure par piqûre d'aiguille (Health and Safety Executive, 2013).
La taille de l'aiguille est mesurée en jauges (diamètre de l'aiguille). Un 21G est couramment utilisé mais la sélection dépend de la viscosité du liquide injecté (Dougherty et Lister, 2015). Public Health England (2013) recommande une aiguille 23G ou 25G pour les vaccins IM.
Les aiguilles doivent être suffisamment longues pour garantir que le médicament est injecté dans le muscle; la longueur dépend de:
- Masse musculaire;
- Le poids du patient;
- Quantité de graisse sous-cutanée.
Les femmes ont plus de graisse sous-cutanée que les hommes (Zaybak et al, 2007) et il faut envisager d'utiliser des aiguilles plus longues pour les patients obèses. PHE (2013) recommande l'utilisation d'une aiguille de 25 mm ou 38 mm chez les adultes.
Traditionnellement, les infirmières ont appris à laisser quelques millimètres entre la peau et le moyeu de l'aiguille au cas où l'aiguille se casserait pendant l'injection. Cette pratique n'est pas fondée sur des preuves, peut entraîner l'administration de médicaments dans la couche adipeuse sous-cutanée et, avec les aiguilles modernes à usage unique, n'est plus nécessaire (Greenway, 2014).
Préparation de la peau
Il y a un débat sur l'utilisation de tampons imprégnés d'alcool pour nettoyer les sites d'injection. PHE (2013) suggère que, si un patient est physiquement propre et généralement en bonne santé, il n'est pas nécessaire de frotter la peau.
Chez les patients plus âgés ou immunodéprimés, une préparation cutanée à l'aide d'un tampon imprégné d'alcool peut être recommandée (alcool isopropylique à 70%)
Aspiration
Il est courant de tirer sur une seringue après l'insertion de l'aiguille pour vérifier si elle se trouve dans un vaisseau sanguin. Bien qu'il soit important d'aspirer si le site musculaire DG est utilisé - en raison de la proximité de l'artère fessière - il n'est pas nécessaire pour les autres sites d'injection IM (PHE, 2013; Malkin, 2008).
Gants
L'Organisation mondiale de la santé (2010, 2009) déclare qu'il n'est pas nécessaire de porter des gants pour cette procédure si la peau de l'agent de santé et du patient est intacte. Il note également que les gants ne protègent pas contre les blessures par piqûre d'aiguille. Les infirmières doivent évaluer les risques de chaque patient (Royal College of Nursing, 2018) et connaître les politiques locales relatives à l'utilisation des gants.
Équipement
- Aiguilles - dont l'une devrait être un dispositif de sécurité;
- Seringue;
- Médicament pour l'administration;
- Tableau d'administration / prescription des médicaments;
- Récepteur ou plateau pour transporter le médicament;
- Conteneur tranchant.
Procédure
- Expliquez la procédure et obtenez le consentement.
- Filtrer le patient pour garantir l'intimité pendant la procédure.
- Avant l'administration du médicament, vérifiez si le patient a des allergies.
- Vérifiez que la prescription est correcte, en respectant les «cinq droits» de l'administration des médicaments et la politique locale d'administration des médicaments afin de réduire le risque d'erreur.
- Se laver et se sécher les mains pour réduire le risque d'infection.
- Assemblez la seringue et l'aiguille et prélevez la quantité requise de médicament de l'ampoule. Certains médicaments sont disponibles en seringues préremplies et les instructions du fabricant doivent être suivies.
- Dispersez les bulles d'air de la seringue.
- Changez l'aiguille. Cela garantira que l'aiguille utilisée pour l'injection est tranchante, réduisant ainsi la douleur . Une aiguille de sécurité doit être utilisée car cela réduit le risque de blessures par objets tranchants.
- Jetez l'aiguille usagée dans un contenant pour objets tranchants conformément à la politique locale.
- Placez la seringue remplie dans un plateau et apportez-la au patient, avec une poubelle pour objets tranchants afin que les objets tranchants utilisés puissent être jetés immédiatement après la procédure.
- Vérifiez l'identité du patient, conformément à la politique locale de gestion des médicaments.
- Positionnez le patient confortablement avec le site d'injection exposé. Le site est influencé par l'évaluation du patient, du médicament et du volume à injecter
- Recherchez des signes d'œdème, d'infection ou de lésions cutanées sur le site. Si l'un de ces éléments est présent, sélectionnez un autre site.
- Se laver et se sécher les mains.
- Si des gants sont jugés nécessaires, après l'évaluation des risques, ceux-ci doivent être appliqués.
- Assurez-vous que la peau est propre et suivez la politique locale en matière de nettoyage de la peau.
- Si le nettoyage de la peau est jugé nécessaire, tamponner pendant 30 secondes avec de l'alcool isopropylique et laisser sécher pendant 30 secondes
- Informez le patient que vous allez effectuer la procédure. Utilisez des techniques de distraction et de relaxation pour réduire la douleur si nécessaire
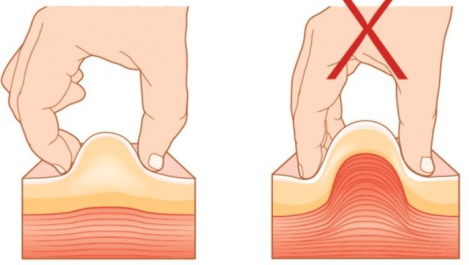
- Tenez la seringue et l'aiguille dans votre main dominante et étirez doucement la peau autour du site d'injection en utilisant la main non dominante. Cela déplace le tissu sous-cutané et facilite l'entrée de l'aiguille
- Une technique de Z-track peut être utilisée pour éviter le retour en arrière et les fuites du site d'injection
- Insérez l'aiguille à un angle de 90 degrés en utilisant une action semblable à une fléchette. Cela évite une dépression accidentelle du piston lors de l'insertion de l'aiguille
- L'aspiration pour vérifier si l'aiguille est dans un vaisseau sanguin n'est généralement pas nécessaire L'aspiration n'est requise que lorsque le site DG est utilisé, ce qui n'est pas recommandé
- Appuyez lentement sur le piston à une vitesse de 1 ml / 10 secondes; cela facilite l'absorption du médicament et réduit la douleur
- Attendez 10 secondes pour permettre au médicament de se diffuser dans les tissus, puis retirez rapidement l'aiguille
- Jetez les objets tranchants directement dans le bac à objets tranchants et la seringue conformément à la politique locale.
- Assurez-vous que le patient est à l'aise et lavez-vous les mains.
- Enregistrer l'administration sur le tableau de prescription, ainsi que le site d'administration, car des injections répétées dans le même site peuvent entraîner une induration et des abcès.
- Surveiller le patient pour tout effet du médicament prescrit et tout problème avec le site d'injection.
`` Cinq droits '' de l'administration des médicaments
- Bon patient
- Bon médicament
- Bon moment
- Bonne dose
- Bonne route