Patient avec des difficultés respiratoires
Lors de l'administration d'oxygène à une personne qui a des difficultés à respirer, le type d'appareil utilisé est d'une importance cruciale. La principale préoccupation est la fourniture de la concentration souhaitée (pourcentage) d'oxygène. La surveillance des gaz sanguins du client et la détection des problèmes liés au confort, à la conformité et à la sécurité sont essentielles.
Les dispositifs de distribution d'oxygène peuvent être classés en deux types: les dispositifs à faible débit et à haut débit. Les appareils à faible débit ne fournissent pas des concentrations exactes d'oxygène; le schéma respiratoire du client influence la concentration d'oxygène obtenue. Avec les appareils à oxygène à haut débit, le pourcentage d'oxygène est constant (tant que l'appareil est correctement configuré).
Avec la plupart des appareils à oxygène , l'humidification est fournie. Justification: L'oxygène d'un réservoir ou d'un système en vrac est absolument sec et peut irriter la muqueuse respiratoire. Un humidificateur envoie de l'oxygène à travers de petits trous dans l'eau qui crée des bulles et ajoute des molécules d'eau au gaz. L'humidificateur est connecté à la sortie filetée au bas du débitmètre ou du régulateur. Un petit connecteur universel s'étend de l'avant ou du haut de l'humidificateur pour la connexion au dispositif à oxygène. Les systèmes de distribution d'oxygène peuvent être divisés en systèmes à faible débit qui permettent des pourcentages d'oxygène allant d'environ 23% à près de 100% et des systèmes à haut débit qui atteignent une concentration d'oxygène de 100%.
Systèmes de distribution à faible débit
Canule nasale
La canule nasale (broches nasales) est un dispositif utilisé pour délivrer des augmentations faibles à modérées de la concentration d'oxygène. La canule a deux tubes courts qui s'insèrent dans les narines. Cet appareil à faible débit peut fournir 24% à 44% d'oxygène à des débits de 1 à 6 LPM. La plupart des gens préfèrent les canules parce qu'elles sont moins contraignantes et n'interfèrent pas avec l'alimentation ou la parole (voir En pratique: procédure infirmière 87-1).
Alerte infirmière Utilisez les canules avec prudence pour les clients qui ont des schémas respiratoires irréguliers. Justification: Le pourcentage d'oxygène qui atteint les poumons dépend de la fréquence et de la profondeur des respirations.
Masque simple
Le masque simple est un masque transparent avec un simple adaptateur de tétine. Il s'adapte au nez, à la bouche et au menton du client. Il s'agit d'un appareil à faible débit qui fournit une concentration d'oxygène comprise entre 40% et 60%, avec un débit de 6 à 10 LPM (voir En pratique: procédure infirmière 87-2).
Concept clé Un établissement de santé ne peut stocker qu'un seul type de masque polyvalent, qui est adapté en fonction des besoins spécifiques du client. Une configuration de masque trois en un peut être établie pour devenir un simple masque, un masque de réinspiration partielle ou un masque sans réinspiration. Par conséquent, il est important que l'infirmière sache exactement quel type de système d'administration d'oxygène est utilisé. Vérifiez et documentez toujours le type de système de distribution d'oxygène de votre client et le débit (LPM), et vérifiez le débit par rapport aux ordres écrits du fournisseur de soins de santé.
Alerte infirmière Le masque simple nécessite un débit d'oxygène minimum de 6 LPM pour éviter l'accumulation de dioxyde de carbone.
Masque de respiration partielle
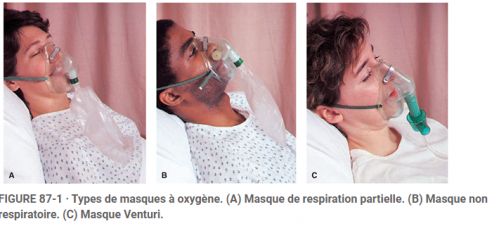
Le masque de respiration partielle (PRM) est un appareil à faible débit qui peut être identifié par la présence d'un sac et l'absence de valves (Fig. 87-1A). Cet appareil peut atteindre des concentrations d'oxygène comprises entre 60% et 90%, avec un débit suggéré compris entre 8 et 11 LPM. Le sac doit rester gonflé pendant l'inspiration et l'expiration, avec une attention particulière pour s'assurer que le sac ne se replie pas pendant l'inhalation (voir En pratique: Procédure de soins infirmiers 87-3).
Concept clé Le PRM ne fonctionne jamais à un débit d'oxygène spécifique; plutôt; il fonctionne à n'importe quel débit nécessaire pour maintenir le sac gonflé au moins au tiers. Justification: Le débit correct empêche le client de respirer à nouveau son propre dioxyde de carbone. Cependant, un débit minimum de 6 LPM est requis avec ce masque.
Masque non respirant
Le masque non respiratoire (NRM) se distingue du PRM par la présence de valves à l'extérieur du masque, ainsi que de valves entre le masque et le sac (voir Fig. 87-1B). Le NRM peut fournir de l'oxygène dans la plage de 90% à 100% à un débit suggéré de 12 LPM. Comme avec le PRM, le NRM ne fonctionne jamais à un débit spécifié. Le sac du NRM doit également rester gonflé au moins au tiers.
Pour utiliser le NRM, suivez les mêmes procédures que pour le PRM. Une observation continue des respirations du client et un dégonflage approprié du sac sont essentiels. Une surveillance cardiaque avec alarmes est fortement recommandée. Étant donné que le NRM produit des concentrations d'oxygène extrêmement élevées, la toxicité de l'oxygène peut se produire en aussi peu que 72 heures. Ne laissez jamais la personne qui porte un NRM seule. En raison des dangers inhérents à ce masque, certaines installations peuvent ne pas autoriser l'utilisation de NRM.
Concept clé Le masque de réinspiration partielle et le masque sans réinspiration peuvent fournir des concentrations élevées d'oxygène; cependant, ils sont tous deux classés comme des dispositifs d'administration d'oxygène de système à faible débit car il est difficile d'ajuster le masque suffisamment étroitement pour assurer une distribution d'oxygène à 100%.
Alerte infirmière Le NRM est utilisé uniquement dans une unité de soins intensifs ou dans des situations de soins individuels. Justification: Un débit d'oxygène insuffisant ou interrompu scellera le masque contre le visage de la personne, l'étouffant potentiellement. Le client a besoin d'une surveillance constante.
Systèmes de distribution à haut débit
Masque Venturi
De tous les appareils faciaux, le masque Venturi à haut débit fournit l'enrichissement en oxygène le plus fiable et le plus constant. Ce masque peut être identifié par la présence d'un adaptateur en plastique dur, avec de grandes fenêtres sur les côtés de l'adaptateur (voir Fig. 87-1C). Parce que le masque Venturi a la capacité de fournir des niveaux constants et faibles d'oxygène supplémentaire, il est souvent utilisé pour un client souffrant de maladie pulmonaire obstructive chronique (MPOC).
Concept clé Des niveaux élevés d'oxygène chez les clients atteints de MPOC peuvent diminuer la pulsion hypoxique du client. Pour certains clients, trop d'oxygène peut entraîner un arrêt respiratoire.
Les masques Venturi offrent des concentrations d'oxygène spécifiquesallant de 24% à 50% qui correspondent à des adaptateurs spécifiques pour des débits de 4, 6 ou 8 LPM. Les concentrations exactes varient selon les fabricants et les adaptateurs de débit sont souvent codés par couleur. En aspirant l'air de la pièce à travers ses fenêtres, le masque Venturi mélange un faible débit de gaz (oxygène) avec un haut débit d'air ambiant. L'effet résultant est un débit élevé de gaz vers le client avec une concentration d'oxygène spécifique. Les concentrations d'oxygène peuvent être modifiées en changeant les adaptateurs, les ouvertures de fenêtre ou les deux. Reportez-vous toujours aux instructions spécifiques du fabricant. Les instructions doivent spécifier le réglage du débitmètre d'oxygène à utiliser pour chaque pourcentage d'oxygène souhaité. Consultez le personnel de soins respiratoires pour toute question ou préoccupation (voir En pratique: procédure infirmière 87-4). D'autres systèmes à haut débit comprennent le masque aérosol, un collier de trachéotomie et une tente faciale.
Alerte N'utilisez PAS un humidificateur avec un masque Venturi. Justification: Une contre-pression importante peut activer la soupape de pression de sécurité de l'humidificateur, provoquant son éclatement. La grande quantité d'air ambiant utilisée par un masque Venturi humidifiera le gaz de manière adéquate.
• Assurez-vous que les fenêtres du masque Venturi restent exposées à l'air ambiant. Les draps ou couvertures ne doivent pas couvrir les fenêtres ou l'extrémité de l'adaptateur. Justification: éviter l'occlusion du flux d'oxygène, ce qui modifierait la concentration d'oxygène souhaitée.
Respiration à pression positive intermittente
Des traitements de respiration à pression positive intermittente (IPPB) peuvent être prescrits pour les enfants ou les adultes souffrant de maladies pulmonaires chroniques. Ils sont le plus souvent prescrits aux personnes atteintes de fibrose kystique. Les infirmières administrent souvent ces traitements après avoir reçu des instructions du personnel des soins respiratoires (p. Ex., Des inhalothérapeutes).
Le but de l'IPPB est d'aider le client à respirer plus facilement en liquéfiant le mucus. Le dispositif mécanique IPPB force l'air ambiant ou l'air riche en oxygène, combiné à des médicaments, profondément dans les voies respiratoires du client. Les poumons du client se dilatent plus complètement, ce qui facilite l'élimination des sécrétions. De cette manière, les troubles respiratoires sont traités et les complications sont évitées.
Traitement de brume d'aérosol
Le traitement par brouillard d'aérosol fait référence à la suspension de particules liquides microscopiques dans l'air. Il sert les objectifs suivants:
• Ajoute de l'humidité à certains appareils de distribution d'oxygène
• Hydrate les expectorations épaisses
• Administre des médicaments bronchodilatateurs pour détendre les bronchioles rétrécies par le bronchospasme
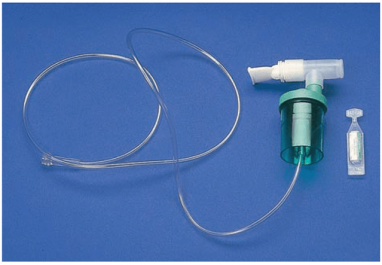
FIGURE 87-2 · Un mini-nébuliseur avec embout buccal.
• Administre des médicaments anti-inflammatoires ou antiasthmatiques
• Fournit des antibiotiques aux poumons pour combattre l'infection
Le mini-nébuliseur est un appareil portatif couramment utilisé pour la thérapie par aérosol. Les personnes atteintes de MPOC et d'asthme utilisent couramment des mini-nébuliseurs pour administrer des médicaments inhalés. Un masque ou un appareil buccal est fixé à une chambre contenant la solution prescrite (Fig. 87-2). La chambre est fixée via un tube à l'oxygène ou à une source d'air comprimé. Lorsqu'il est utilisé, un brouillard visible apparaît. La personne inhale le médicament sous forme de brouillard.
LE CLIENT INCAPABLE DE RESPIRER
AMBU-sac
La poche AMBU (parfois appelée réanimateur manuel ou poche de réanimation manuelle) offre des concentrations élevées d'oxygène et une réanimation plus efficace et plus hygiénique que la méthode bouche-à-bouche. Le masque facial du sac AMBU est d'abord placé sur le nez du client, puis sur sa bouche. L'air ambiant peut être utilisé. Pour plus d'oxygénation, le sac peut être connecté à une source d'oxygène. Les considérations les plus importantes sont de s'assurer que les voies respiratoires du client sont perméables (ouvertes) et de commencer le traitement immédiatement.
Une mort subite peut survenir en cas d'insuffisance respiratoire aiguë . La réanimation doit être initiée immédiatement ou la mort cérébrale se produira dans les 4 à 6 minutes. Lorsque vous remarquez pour la première fois qu'un client ne respire pas, appelez immédiatement l'assistance et commencez la réanimation cardio-pulmonaire (RCR). Une assistance immédiate peut être disponible en «appelant un code» conformément à la politique de l'établissement.
Alerte infirmière Lorsque vous remarquez pour la première fois qu'un client ne respire pas, appelez immédiatement à l'aide, puis lancez des compressions thoraciques et des respirations.
Alerte infirmière Stabiliser, mais ne pas hyperex-tendre ou tourner, le cou d'une personne qui a subi une blessure au cou ou au dos. Justification: Cela pourrait causer d'autres blessures.
Tubes endotrachéaux
Un tube endotrachéal (tube ET ou ET) est un tube en plastique flexible utilisé comme dispositif temporaire pour maintenir une voie aérienne perméable au cours d'un processus appelé intubation. Un personnel spécialement formé (p. Ex., Prestataires de services médicaux d'urgence, médecins, techniciens respiratoires, infirmières) insère le TE dans la trachée au-delà des cordes vocales. Un ET est inséré pour la plupart des chirurgies nécessitant une anesthésie générale, pendant les procédures de réanimation d'urgence pour arrêt cardiaque ou respiratoire, et pour les clients dont l'état respiratoire est inadéquat ou se détériore (p. Ex., En raison d'un état d'asthme).
Il existe des protocoles d'intubation stricts concernant le choix, le dimensionnement et la mise en place d'un ET. Après le placement, les sons pulmonaires bilatéraux sont auscultés et, généralement, une radiographie pulmonaire est obtenue pour vérifier le bon placement. Une fois le placement correct confirmé, l'ET est fixé en place. Il est essentiel de vérifier le placement immédiatement après l'insertion car un placement incorrect (par exemple, dans l'œsophage) interdit l'oxygénation et peut favoriser une distension gastrique. Une fois que le client est intubé, l'ET peut être connecté à l'oxygène supplémentaire via un ventilateur ou le client peut être ventilé manuellement à l'aide d'un sac AMBU.
Pendant l'intubation du client , les soins infirmiers consistent à fournir des soins bucco-dentaires toutes les 2 heures, à surveiller l'état respiratoire et la mise en place de l'ET (il peut glisser hors de sa position) et à repositionner le client pour éviter les risques d'immobilité (p. Ex. Pneumonie). Plus d'informations sur les ETs sont fournies pendant les cours de RCR ou de Advanced Cardiovascular Life Support (ACLS). La plupart des établissements de soins actifs exigent que les employés suivent l'un de ces cours ou les deux.
Support ventilatoire
Une personne en état d'insuffisance ventilatoire (c'est-à-dire une personne incapable de maintenir une oxygénation adéquate ou de respirer efficacement seule) peut avoir besoin de l'aide d'un ventilateur mécanique. Une ventilation mécanique est nécessaire lorsqu'un client est incapable d'obtenir une oxygénation adéquate des tissus ou d'expirer des quantités adéquates de dioxyde de carbone avec l'utilisation d'oxygène supplémentaire. Un ventilateur mécanique (parfois appelé respirateur) est une machine qui force un supplément d'oxygène, d'air ou les deux dans les poumons. Le ventilateur est connecté au client via un ET ou un tube de trachéotomie.
Le ventilateur a différents réglages qui sont utilisés pour la gestion et le soutien des voies respiratoires. Il existe plusieurs types de machines et certains types de ventilateurs ont plusieurs réglages qui peuvent être utilisés pour répondre à une variété de besoins cliniques. Le fournisseur de soins de santé définit les paramètres des réglages nécessaires en fonction des besoins respiratoires du client. Souvent, un inhalothérapeute maintient ou ajuste les paramètres par ordre médical. En réadaptation ou dans certains établissements de soins de longue durée, le client peut être maintenu sous respirateur («maintien de la vie») pendant des périodes indéfinies. L'infirmière, soit une infirmière autorisée (IA), soit une infirmière auxiliaire autorisée ou une infirmière professionnelle autorisée (IAA / LVN), a la responsabilité de la gestion globale du client, y compris, dans de nombreux cas, le ventilateur.
Ventilateur à pression négative
Le ventilateur à pression négative (par exemple, le poumon de fer) renferme tout ou partie du corps. En abaissant la pression autour de la poitrine, la poitrine se dilate et l'air pénètre dans les poumons. Parce que les ventilateurs à pression négative sont encombrants et limitent l'accès au client, ils sont rarement utilisés aujourd'hui. Un petit appareil de ce type peut cependant être utilisé à la maison.
Ventilateur à pression positive
Le ventilateur à pression positive pousse l'air dans les poumons à travers un circuit qui relie la machine et le client. Les ventilateurs à pression positive peuvent fonctionner en mode volume ou pression. Les modes de fonctionnement sont en outre classés selon qu'ils aident ou contrôlent la respiration.
• Ventilation volumique: Fournit un volume d'air constant et prédéfini à chaque respiration, assurant une respiration adéquate.
• Ventilation sous pression: pousse l'air dans les poumons jusqu'à ce qu'une pression prédéfinie soit atteinte. (Le mode pression n'est pas toujours aussi efficace que le mode volume.)
• Ventilation assistée: aide à soutenir les clients qui respirent seuls, mais de manière inadéquate; ce soutien peut être nécessaire pour éviter une insuffisance ventilatoire ou une hypoxie.
• Ventilation à respiration contrôlée: respirations pour le client, forçant une respiration à des intervalles de temps définis. (La ventilation à respiration contrôlée empêche la personne de contrôler sa propre respiration.)
Prendre soin du client recevant une ventilation mécanique
Un client est placé sur un ventilateur mécanique lorsqu'il est incapable de réaliser une oxygénation adéquate des tissus. Les clients peuvent avoir besoin d'une ventilation mécanique dans des situations aiguës, telles qu'une chirurgie, un traumatisme ou une surdose de médicaments, et dans certains processus pathologiques. Certains clients ont besoin d'une ventilation mécanique chronique en raison d'une maladie neuromusculaire (p. Ex., Lésion de la moelle épinière) ou d'une maladie pulmonaire (p. Ex., Emphysème). La plupart des clients ont besoin d'une assistance ventilatoire pendant de courtes périodes et en sont retirés à mesure que leur état s'améliore. Consultez le personnel de soins respiratoires pour toute question concernant l'entretien ou le fonctionnement d'un ventilateur.
Aider le client sur un ventilateur mécanique. Aider le client qui est sous respirateur à se tourner d'un côté à l'autre au moins toutes les 2 heures. Justification: Le retournement aide à améliorer la fonction pulmonaire et à prévenir les troubles d'immobilité, tels que les escarres ou la thrombophlébite. Beaucoup de ces clients sont sur des lits à circulation d'air spéciaux. Ils peuvent nécessiter l'aspiration des sécrétions pulmonaires qu'ils sont incapables de mobiliser. Observez attentivement les sécrétions que le client expectore ou qui sont aspirées.
Alerte infirmière Signalez immédiatement tout sang dans le mucus d'un client.
Sevrage du client du ventilateur . Au fur et à mesure que l'état du client s'améliore et qu'il commence à respirer sans assistance, le nombre de respirations à pression positive diminue progressivement. La personne qui a été sous respirateur pendant un certain temps peut avoir besoin d'un retrait progressif (sevrage) de celui-ci. Le sevrage peut se faire de plusieurs manières, selon la situation. Certaines personnes ont de la difficulté à respirer après avoir été sous respirateur. Le problème peut résulter d'une véritable incapacité physique à respirer. Cependant, il peut également avoir une base émotionnelle (dépendance au ventilateur et peur). Ces clients ont besoin de soutien émotionnel et d'encouragement. Si un client a besoin d'un niveau élevé de ventilation et de soutien en oxygène, il peut présenter des signes de syndrome de détresse respiratoire aiguë (SDRA), ce qui peut rendre le sevrage plus difficile.
Une stratégie pour faciliter le sevrage du ventilateur est la ventilation obligatoire intermittente synchronisée (SIMV). SIMV donne au client un nombre prédéfini de respirations mécaniques à un certain volume. De plus, le client peut prendre autant de respirations à son propre volume qu'il le souhaite. Avec le progrès, les respirations contrôlées par la machine diminuent en volume ou en fréquence. Ainsi, le client entreprend plus de travail de respiration progressivement et progresse vers la respiration sans assistance mécanique.
Un autre mode de ventilation est appelé ventilation assistée par pression (PSV). Dans le PSV, une pression constante est appliquée au fur et à mesure que la personne inspire, ce qui diminue l'effort inspiratoire ou le travail nécessaire. La pression positive continue (CPAP) permet de maintenir les pressions inspiratoires et expiratoires des voies respiratoires au-dessus de la pression atmosphérique. La CPAP aide à maintenir les poumons du client gonflés et tend à améliorer la fonction pulmonaire, bien que la respiration soit spontanée.
Concept clé Les clients sous ventilateurs sont généralement sous sédation, ce qui diminue leur réactivité et leur capacité à communiquer. La sédation peut également réduire l'effort respiratoire. De plus, les voies respiratoires artificielles empêchent les clients de parler. Soyez sensible aux besoins de ces clients. Pour les clients sous ventilation à long terme, utilisez divers outils de communication (p. Ex. Tableau noir, tableau de pointage de lettres, Magic Slate) et continuez à parler aux clients en leur expliquant tout ce qui est fait.
Trachéotomie
Insertion du tube de trachéotomie
Un tube de trachéotomie peut être inséré directement dans la trachée d'une personne comme mesure de sauvetage en cas d'obstruction soudaine de la bouche ou de la gorge. Un tube de trachéotomie peut également être un orifice respiratoire permanent (ouverture) pour la personne qui a subi une chirurgie de la gorge ou pour toute personne nécessitant une ventilation mécanique à long terme. Les infirmières d'une unité de soins intensifs ou d'un service d'urgence peuvent être invitées à aider les médecins dans la procédure de trachéotomie («trachée») (voir En pratique: procédure infirmière 87-5). Le plus souvent, une voie aérienne endotrachéale est insérée en premier et la personne est transportée au bloc opératoire pour la procédure de trachéotomie stérile.
Le tube de trachéotomie comprend trois parties:un tube externe (canule externe), parfois avec un brassard (un accessoire gonflable conçu pour obstruer l'espace entre les parois de la trachée et le tube pour la ventilation mécanique), un tube interne (canule interne), et un obturateur rond solide (guide ). Le médecin insère l'obturateur dans la canule externe. Il ou elle insère ensuite la canule externe et l'obturateur, en une seule unité, dans l'ouverture trachéale du client. Lorsque la canule externe est en place, le médecin retire l'obturateur et le remplace par la canule interne (tube), qui est verrouillée en position. Un ruban en tissu attaché de chaque côté du tube extérieur et attaché derrière le cou maintient fermement l'appareil en place. Un brassard est gonflé à l'air. L'oxygène supplémentaire est connecté au tube de trachéotomie dans les cas de soins aigus;
Entretien de la sonde de trachéotomie
Si un client tousse accidentellement la canule (ce qui se produit rarement), un médecin ou une infirmière formé à la procédure doit remplacer la canule immédiatement. Un kit de trachéotomie supplémentaire doit rester dans la chambre du client en tout temps, en cas d'urgence.
Conservez tout l'équipement de nettoyage et d'entretien du tube au chevet du patient. Chaque établissement a une routine spécifique pour les soins de trachéotomie. Pour la personne avec un tube de trachéotomie temporaire, un humidificateur doit réchauffer et humidifier artificiellement l'air à respirer. L'air humidifié peut être fourni par un collier de trachéotomie ou un masque de trachéotomie. Justification: En respiration normale, l'action du nez et de la gorge réchauffe et nettoie l'air. L'humidification aide à empêcher les sécrétions de devenir sèches et tenaces. Si une personne a une trachéotomie permanente, le corps s'adapte progressivement à l'air ambiant et, généralement, un apport supplémentaire d'oxygène et d'humidification n'est pas nécessaire.
L'aspiration doit être effectuée en utilisant un nouveau cathéter à chaque fois avec une technique stérile stricte. En général, des gants stériles et un récipient stérile pour la solution se trouvent dans le kit d'aspiration. Le client a besoin d'être constamment rassuré. Justification: Jusqu'à ce qu'il ou elle soit habitué à respirer par le tube, le client peut être très inquiet, facilement contrarié par la toux et inquiet de ne pas pouvoir communiquer verbalement. Gardez une lumière d'appel à la portée du client à tout moment. Justification: Cette personne ne peut pas parler ou appeler à l'aide. Fournissez au client des moyens de communication (par exemple, Magic Slate, forum de discussion ou bloc-notes et crayon). Parfois, un client peut chuchoter dans un stéthoscope pour que l'infirmière l'entende et le comprenne.
Surveiller de près les signes de difficultés respiratoires et prendre des mesures immédiates en cas de détresse respiratoire. Une aspiration peut être nécessaire (voir En pratique: procédure infirmière 87-6). Suivez les protocoles de l'établissement.
Soins à domicile du client ventilé mécaniquement
Les clients d'aujourd'hui peuvent recevoir une ventilation mécanique à domicile. La ventilation mécanique et les soins du client sous respirateur doivent être prescrits par un médecin. Cependant, une surveillance continue et des soins quotidiens à domicile peuvent être assurés par la personne, les membres de la famille ou d'autres soignants. Ces soins sont fournis en collaboration avec le médecin, l'infirmière autorisée, l'IAA / LVN, l'inhalothérapeute et d'autres membres de l'équipe de soins à domicile, au besoin. Le client et les soignants doivent être capables de reconnaître les anomalies ou les problèmes afin qu'une attention et une intervention rapides puissent être initiées. Tous les membres de l'équipe soignante impliqués dans les soins du client doivent pouvoir faire de même, dans le cadre de la formation de l'individu. Assurez-vous d'inclure tous les aspects des soins qui sont pertinents pour ce client dans le plan de soins infirmiers (voir En pratique: Lignes directrices sur les soins infirmiers 87-2).
EN PRATIQUE: LIGNES DIRECTRICES SUR LES SOINS INFIRMIERS 87-2
PRIORITÉS DE SOINS INFIRMIERS POUR LE CLIENT RECEVANT UNE VENTILATION MÉCANIQUE
• Maintenez les réglages du ventilateur conformément à la commande.
• Observez le mauvais positionnement de la sonde endotrachéale. Tape tube solidement en place.
• Observez régulièrement la fréquence et la profondeur respiratoires, car un travail respiratoire accru augmente la fatigue.
• Observez les mouvements de la poitrine et auscultez les bruits pulmonaires.
• Inspectez la paroi thoracique pour la symétrie des mouvements. L'asymétrie peut indiquer un pneumothorax ou un hémothorax.
• Surveiller les résultats des tests des gaz du sang artériel (ABG) et les lectures de l'oxymètre de pouls.
• Déterminez le niveau de conscience, l'apathie ou l'irritabilité, car ces signes peuvent indiquer une hypoxie.
• Observez et documentez la couleur de la peau et la recharge capillaire pour déterminer si l'oxygène circule correctement vers les tissus.
• Vérifier le niveau de confort du client en interrogeant directement et / ou en notant le langage corporel du client. La douleur peut l'empêcher de tousser et de respirer profondément. Médicament contre la douleur, au besoin.
• Observez les obstructions. Aspiration, au besoin, car il peut y avoir un bouchon muqueux et une ventilation inadéquate.
• Surveiller la quantité, la consistance et la couleur des sécrétions
• Retourner et repositionner le client toutes les 1 à 2 heures, ce qui aide à perfuser et à ventiler correctement tous les lobes pulmonaires
• Si cela est permis, élevez la tête du lit ou faites asseoir le client en chaîne. Certains lits de soins intensifs spécialisés peuvent devenir des «chaises». Cette position facilite la contraction du diaphragme, aide à prévenir la pneumonie et favorise un bon échange des voies respiratoires.
• Observez l'intégrité de la peau pour les escarres et utilisez un matelas anti-pression.
• Maintenez la force musculaire avec des exercices d'amplitude de mouvement - ce client court un risque élevé de développer des contractures.
• Soyez conscient des altérations psychosociales possibles. Les symptômes peuvent inclure l'anxiété, la dépression, la confusion, l'incapacité de communiquer, l'isolement et le changement de la dynamique familiale.
• Assurez-vous qu'un sac respiratoire manuel d'urgence, des tubes de trachéotomie supplémentaires, une seringue de 10 ml, un ruban de trachéotomie, des pansements et une solution saline normale se trouvent au chevet du patient.
• Pour les soins à domicile, assurez-vous qu'il existe une liste de numéros de téléphone d'urgence pour le médecin, le service des urgences de l'hôpital local, les revendeurs d'équipement de ventilation mécanique et la famille / autres soignants pour le client.
POINTS CLÉS
• L'oxygène est essentiel à la vie. Sans oxygène, une personne mourra en quelques minutes.
• L'administration d'oxygène peut aider une personne à respirer ou peut totalement soutenir la vie.
• L'oxygène thérapeutique est comme un médicament. Il nécessite une prescription médicale et comporte des considérations de sécurité associées qui doivent être comprises et suivies.
• L'oxygène favorise la combustion: faites très attention lorsque vous utilisez de l'oxygène car un incendie peut démarrer et être explosif.
• L'oxygène est administré pour soutenir la respiration à l'aide de plusieurs dispositifs ou méthodes: canule nasale, masque simple, masque de réinspiration partielle, masque non respiratoire, masque Venturi, respiration à pression positive intermittente et brouillard d'aérosol.
• Les sacs AMBU, les ventilateurs et les tubes de trachéotomie sont des méthodes pour aider une personne à respirer qui ne peut pas le faire seule.
• L'infirmière travaille avec les professionnels des soins respiratoires dans l'administration d'oxygène.
Oxygénothérapie
- « Utilisation thérapeutique de l’oxygène pour augmenter la saturation en oxygène du sang artériel, notamment dans les insuffisances respiratoires aiguës ou chroniques. »
- Oxygénothérapie normobar : apport d’oxygène à une pression égale à celle de notre atmosphère,
- Oxygénothérapie hyperbar.
- Cadre réglementaire :
- O2 : médicament soumis à l’AMM
- Article R4311-7 : rôle prescrit
- Article R4311-14 : situation d’urgence
- But : rétablir ou maintenir une concentration en oxygène correcte dans le sang.
- Principales indications :
- Hypoxie
- Défaillance cardio-vasculaire
- Anémie
- Précaution
- En cas d’insuffisance respiratoire chronique : si apport important d’oxygène à risque de majoration de l’hypercapnie à bradypnée voire arrêt respiratoire.
- Source d’oxygène (murale ou en ambulatoire).
- Manomètre : affiche le débit souhaité grâce à la position de la bille par rapport aux graduations. Il faut regarder le centre de la bille pour repérer la graduation.
- Humidificateur : pour prévenir le risque de dessèchement des muqueuses lié au débit d’oxygène. On peut s’en passer jusqu’à un débit de 3 litres par minute.
- Prolongateur : tuyau connecté par des raccords pour donner au patient une souplesse dans ses mobilisations. Cependant ses tubulures ne doivent jamais toucher le sol, le risque infectieux existe, il n’est pas négligeable à éducation du patient.
- Lunettes à oxygène : dispositif le moins invasif, le plus confortable. On ne peut l’utiliser que pour des débits prescrits au maximum trois litres par minute. Avant de poser le dispositif, demander au patient de se moucher, de tousser et de cracher, voire bain de bouche. Ce dispositif est à changer quotidiennement.
- Sonde à oxygène : utiliser pour des débits de un à huit litres par minute. Elle pénètre dans les fausses nasales (repère : entre l’aile du nez et le tragus), l’embout mousse se place dans la narine. Repérer au marqueur la sonde au niveau de la narine pour vérifier au cours de la journée qu’elle reste en place. A chaque changement de sonde, changer de narine.
- Masque à oxygène : il permet d’administrer de l’oxygène à des débits plus important (de quatre à huit litres par minute). Moins invasif que la sonde mais pas forcément plus agréable (certaines personnes ont des sensations de claustrophobie). Faire attention aux frottements liés aux élastiques.
- Masque à haute concentration : FIO2, fraction inspirée d’oxygène, utilisation en urgence avec un débit de huit litres par minute minimum. Avant sa mise en service, mettre son pouce à l’intérieur du masque pour obturer la valve.
- Masque venturi : même aspect que le masque à oxygène + tuyau souple avec différents embouts de couleur (buse) pour faire le choix de la FIO2 (en pourcentage). Dispositif prévu pour être changer quotidiennement.
- Enceinte de Hood : réservée au nouveau-né et nourrisson, l’objectif est d’amener l’oxygène dans la cloche et d’être dans un environnement confiné chargé en oxygène. Mettre un coussin sous l’épaule pour que la tête soit en extension, et ainsi dégager les voies aériennes.
- La tente à oxygène : même principe, permet d’administrer l’oxygène de manière non invasive.
- Bavu : système de masque très hermétique sur le visage, avec un ballon et une valve unidirectionnelle, afin d’administrer de l’oxygène à une personne à haute concentration.
- Rôle infirmier
- Vérifier la prescription : débit et concentration en oxygène, durée.
- Assurer l’information du patient : acte indolore, motif de la prescription, précaution (ne pas fumer), garder masque ou lunettes à O2.
- Désobstruer les voies aériennes supérieures (si besoin).
- Préparer le matériel : en tenant compte de la prescription, du matériel à disposition, de la mobilité du patient.
- Surveillance clinique :
- Efficacité du traitement par oxygénothérapie :
- Fréquence, rythme et amplitude respiratoire.
- Coloration des extrémités.
- Signes de fatigue respiratoire : dyspnée, tirage, battement des ailes du nez.
- Comportement, somnolence : agitation, anxiété ? la somnolence peut être le signe avant-coureur d’un coma, d’une hypercapnie.
- Dires du patient : ressenti, satisfaction.
- Effets secondaires : céphalées, sueurs, anxiété, sécheresse des muqueuses nasales et buccales.
- Surveillance biologique :
- Gazométrie artérielle : mesure des échanges gazeux (PaO2, PaCO2, SaCO2), mesure de l’équilibre acido-basique (pH, bicarbonates). Demander si c’est avec l’oxygénothérapie ou avec l’air ambiant. Le prélèvement doit être expédié au laboratoire immédiatement. Pansement compressif par rapport au risque hémorragique lié au prélèvement artériel.
- Surveillance technique : vérification
- Des connexions
- Le bullage dans l’humidificateur
- La perméabilité du matériel
- Le débit adapté à la prescription
- La quantité d’O2 restante si utilisation d’un obus d’oxygène (pour connaître la contenance de l’obus en oxygène : volume de l’obus x pression = 5 litres x 200 bars par exemple ; pour connaître le temps d’oxygénothérapie restant, on divise le chiffre trouvé par le débit prescrit).
- Précautions particulières :
- Eviter le dessèchement des muqueuses nasales et buccales.
- Eviter les chutes du matériel.
- Prévenir les risques de brûlures, d’explosion, d’incendie : pas de vaseline sur la sonde à oxygène (c’est inflammable !).
- Prévenir les risques d’escarres.
- Prévenir les risques infectieux.
- Incidents :
- Intolérance au matériel.
- Problème de connexion.
- Entretien du matériel :
- Selon le protocole
- Conclusion :
- Respecter les bonnes pratique e les consignes de sécurité.
Aérosolthérapie
- « Technique thérapeutique qui permet la projection dans les voies aériennes d’une suspension de fines particules (solides ou liquides) dans un gaz (oxygène) ou un mélange gazeux (air ambiant par exemple). »
- Cadre réglementaire : CSP
- Objectifs :
- Humidifier les voies respiratoires
- Fluidifier les sécrétions
- Administrer des médicaments : ne jamais associer plusieurs médicaments, sauf si la prescription médicale l’indique.
- Mode d’action :
- Rétention : le produit se dépose sur les parois de l’arbre bronchique (effet localisé).
- Clairance : le produit traverse la barrière alvéolo-capillaire (effet local et passage dans la circulation générale).
- Avantages :
- Rapidité d’action médicamenteuse
- Meilleure efficacité
- Réduction des effets secondaires
- Produits utilisés :
- Broncho-dilatateurs
- Fluidifiants
- Corticoïdes
- Antibiotiques
- Différents types d’aérosols :
- Aérosol doseur avec gaz propulseur et inhalateur de poudre. Expiration lente et profonde pour vider ses poumons à inspiration + appuyer sur le flacon pour envoyer la bouffée de principe actif.
- Le nébuliseur (ou nébulisateur) à générateur ultrasonique : très performant pour avoir un nuage de particules très concentré, permet de réduire le temps de l’aérosol.
- Le nébuliseur générateur pneumatique : solution médicamenteuse dans un flacon, nuage propulsé dans l’air ambiant.
- Matériel :
- Pour aérosol pneumatique, un kit comprenant : un masque naso-buccal fixé sur le nébuliseur, une tubulure.
- Crachoir
- Mouchoirs
- Sac à déchets
- Rôle infirmier avant le soin :
- Planification du soin : jamais avant le repas (pour se remettre du soin le patient va beaucoup tousser et cracher).
- Vérification de la prescription
- Préparation du matériel
- Information du patient
- Installation assise de la personne (assise ou semi-assise)
- Dégagement des voies respiratoires
- Mesure de la FC et de la PA si besoin
- Education par rapport au mode respiratoire :
- Ventilation lente et profonde
- Pauses post-inspiratoires de quelques secondes
- Inspiration par la bouche et expiration par le nez.
- Rôle infirmier pendant le soin :
- Préparation de la solution
- Réglage du débit
- Application du masque
- Respect de la durée
- Surveillance clinique du patient
- Rôle infirmier en fin de séance :
- Arrêt de manomètre
- Retrait du masque
- Aide au patient pour expectorer
- …
- Surveillance
- Efficacité du dispositif
- Installation de la personne
- Efficacité du traitement : FR et RR, sécrétions (normalement moins, clair et limpide), coloration téguments, saturation en oxygène, gaz du sang
- Effets secondaires :
- Hypersécrétion à spasme bronchique
- Nausées
- Tachycardie
- Sueurs à hypercapnie ?